Diagnosticul endometriozei este considerat definitiv numai atunci când prezența țesutului de tip endometrial („leziuni”) în afara uterului este confirmată în timpul intervenției chirurgicale. Acest țesut endometrial anormal poate să apară în diverse locuri în abdomen, cum ar fi pe ovare, trompele uterine, vezica urinară sau alte organe din pelvis.
Leziunile de endometrioză pot fi găsite la femeile asimptomatice și sunt detectate la până la 50% dintre femeile care caută tratament pentru infertilitate.
Cauzele endometriozei
Cauzele exacte ale endometriozei nu sunt încă pe deplin înțelese, dar există mai multe teorii care sugerează factori potențiali implicați în dezvoltarea acestei afecțiuni. Iată câteva dintre teoriile și factorii care au fost asociați cu endometrioza:
- Menstruație retrogradă: Această teorie sugerează că o parte din sângele menstrual, care conține celule endometriale, poate inversa fluxul și se poate întoarce în trompele uterine și în pelvis, în loc să fie eliminat în mod normal prin vagin. Aceste celule endometriale ajung să se fixeze și să crească în afara uterului.
- Factori genetici: Există o tendință familială în ceea ce privește endometrioza, ceea ce sugerează că poate exista o componentă genetică în dezvoltarea acestei afecțiuni. Dacă o mamă sau o soră are endometrioză, riscul poate fi crescut pentru o femeie să dezvolte și ea endometrioză.
- Dezechilibru hormonal: Hormonii, în special estrogenul, pot juca un rol în dezvoltarea endometriozei. Se crede că nivelurile crescute de estrogen pot stimula creșterea și proliferarea țesutului endometrial în afara uterului.
- Factori imunitari: Sistemul imunitar al corpului poate juca un rol în modul în care este perceput și reacționat la țesutul endometrial în afara uterului. Un sistem imunitar disfuncțional ar putea permite celulelor endometriale să se dezvolte și să persiste în pelvis.
- Expunere la toxine: Unele cercetări sugerează că expunerea la anumite substanțe chimice și toxine, cum ar fi dioxinele, poate crește riscul de dezvoltare a endometriozei.
Endometrioza este o afecțiune complexă și nu toate femeile cu acești factori de risc vor dezvolta endometrioză, iar unele femei fără factori de risc pot dezvolta totuși această afecțiune. Cu toate acestea, cercetările în domeniu continuă pentru a înțelege mai bine cauzele și mecanismele endometriozei și pentru a dezvolta tratamente mai eficiente pentru această afecțiune.
Simptome ale endometriozei
Endometrioza poate avea o gamă variată de simptome, iar severitatea acestora poate varia de la o femeie la alta. Unii pacienți pot avea simptome severe, în timp ce alții pot avea simptome minore sau chiar să nu prezinte niciun simptom. Simptomele comune ale endometriozei includ:
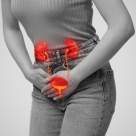
- Durere pelvină: Durerea pelvină cronică este unul dintre cele mai caracteristice simptome ale endometriozei. Această durere poate varia de la disconfort ușor, până la dureri severe și poate apărea înainte, în timpul sau după menstruație. Durerea poate fi localizată în partea inferioară a abdomenului sau în zona pelvină și poate radia în partea inferioară a spatelui.
- Durere în timpul actului sexual (dispareunie): Femeile cu endometrioză pot experimenta disconfort sau durere în timpul contactului sexual, ceea ce poate afecta viața lor sexuală.
- Sângerări menstruale anormale: Unele femei cu endometrioză pot avea sângerări menstruale mai abundente sau mai lungi decât de obicei. Pot apărea și cheaguri de sânge.
- Durere la urinare sau defecare: Endometrioza poate duce la dureri sau disconfort în timpul urinării sau defecării, mai ales în timpul menstruației.
- Infertilitate: Endometrioza poate afecta fertilitatea în cazul unor femei, făcând mai dificilă conceperea unui copil.
- Alte simptome digestive: Unele femei pot experimenta simptome digestive, cum ar fi diaree, constipație, greață sau vărsături, în special în timpul menstruației.
Este important de menționat că gravitatea simptomelor nu este întotdeauna corelată cu severitatea endometriozei. Unele femei cu leziuni minore pot avea simptome severe, în timp ce altele cu leziuni extinse pot avea simptome mai ușoare sau deloc.
Cum te afectează endometrioza
Există dovezi clare ale impactului acestei boli asupra calității vieții femeilor ce suferă de ea, în principal din cauza simptomelor de durere. Durerea poate afecta calitatea somnului, accentua stresul, scade nivelul de activitate si poate produce alte tulburări psihologice precum anxietatea. Simptome precum oboseala, sângerarea abundentă, schimbările de dispoziție, duc la absenteism de la locul de muncă sau incapacitatea de a lucra ore lungi, ceea ce le face pe paciente să se simtă vinovate. Durerea în relațiile sexuale afectează și relația cu partenerul lor. Relațiile lor interpersonale suferă și devin adesea izolate social.
Conceptul de calitate a vieții cuprinde aspecte fizice, psihologice și sociale. Au fost folosite diverse instrumente pentru a evalua acest concept și s-a constatat că femeile cu endometrioză au niveluri mai scăzute de scoruri ale calității vieții decât populația generală, în special în ceea ce privește vitalitatea, condiția fizică și starea generală de sănătate.
În ceea ce privește relațiile lor interpersonale, majoritatea femeilor cu endometrioză percep o lipsă de sprijin și înțelegere în mediul lor. Se simt stânjenite și incapabile să-și împărtășească problemele de sănătate cu familia, angajatorul și prietenii. Impactul asupra calității vieții lor nu este adesea apreciat de către clinician, ceea ce deteriorează relația medic-pacient. Cu toate acestea, cel mai mare impact este asupra relației lor cu partenerul lor, nu numai din cauza dispareuniei, ci și din cauza slăbiciunii, a consumului de diferite medicamente, a sângerărilor și a problemelor de a concepe.
Diagnosticul de endometrioză
Diagnosticul preliminar al endometriozei se face de obicei pe baza istoricului clinic, deoarece majoritatea femeilor prezintă rezultate normale ale examenului fizic. Medicul specialist va palpa cavitatea pelvină pentru detectarea sensibilității uterine sau anexale, ligamentul uterosacral nodulant sau prezența oricăror mase pelvine. O sensibilitate la palparea fornixului posterior este cea mai frecventă constatare. Durerea pelvină este, de asemenea, un simptom al altor boli, cum ar fi adeziunile pelvine, adenomioza și tulburările gastrointestinale sau urologice; prin urmare, diagnosticul diferenţial este important. Ecografiile pelvine sunt efectuate pentru a facilita diagnosticul de endometriom, fibrom și chisturi ovariene.
Masele pelvine sunt vizualizate prin utilizarea ultrasunetelor transvaginale și transabdominale. Ecografia transvaginală este utilizată pentru a vizualiza mai bine endometrul și cavitatea uterină și pentru a detecta chisturile endometriotice ovariene, dar nu exclude endometrioza peritoneală, aderențele asociate endometriozei și endometrioza infiltrativă profundă. Ocazional, o imagistică prin rezonanță magnetică și tomografie computerizată sunt efectuate pentru a caracteriza masele pelvine.
În ciuda testelor preliminare disponibile menționate mai sus, standardul de aur pentru diagnosticul de confirmare a endometriozei este inspecția laparoscopică cu confirmare histologică după biopsie. Leziunile endometriotice sunt vizualizate prin utilizarea laparoscopului.
Deoarece laparoscopia nu este practică ca instrument de diagnostic de primă linie, anchetatorii au căutat să identifice instrumente non-invazive pentru diagnosticul precoce care ar putea preveni sau întârzia progresia endometriozei. În ciuda gamei de teste de sânge care au fost evaluate, un test de încredere nu a fost încă identificat pentru diagnosticul endometriozei. O modificare a nivelurilor de analiți, proteine, microARN și alți markeri corespunzători unei stări de boală ar putea fi baza pentru identificarea de noi biomarkeri. Femeile cu endometrioză prezintă niveluri modificate de CA-125, citokine, factori angiogenici și de creștere, în comparație cu femeile normale, dar niciunul dintre markeri nu s-a dovedit a fi instrumentul clinic definitiv pentru diagnosticul endometriozei.
Tratamentul endometriozei
Tratamentul endometriozei depinde de severitatea simptomelor, vârsta pacientei, dorința acesteia de a avea copii și alte factori individuali. În general, tratamentul endometriozei poate implica o combinație de abordări medicale și chirurgicale. Iată câteva opțiuni de tratament pentru endometrioză:
Tratamentul medicamentos
- Analgezice: Pentru gestionarea durerii, medicamentele antiinflamatoare non-steroidiene (AINS) sau alte analgezice pot fi recomandate.
- Terapia hormonală poate ajuta la controlul simptomelor endometriozei prin reducerea sângerărilor menstruale și a inflamației. Aceasta poate include contraceptive orale combinate, injecții cu analogi ai hormonului eliberator de gonadotropină (GnRH), dispozitive intrauterine (DIU) cu eliberare de levonorgestrel
- Terapie cu progestative
Chirurgie
- Laparoscopie: Aceasta este cea mai comună procedură chirurgicală pentru endometrioză.
- Chirurgie mai extinsă: În cazurile severe de endometrioză, poate fi necesară o intervenție chirurgicală mai extinsă, cum ar fi o laparotomie, pentru a îndepărta leziunile mari sau pentru a trata alte complicații.
Terapie complementară
Unele femei găsesc beneficii în terapiile complementare, cum ar fi acupunctura sau terapia fizică, pentru gestionarea durerii și a simptomelor.
Ce sunt chisturile ovariene
Chisturile ovariene sunt saci umpluți cu lichid, care se dezvoltă pe sau în interiorul ovarelor. Acestea pot să apară la femei de orice vârstă, în special în timpul ciclului menstrual. Majoritatea chisturilor ovariene sunt benigne (noncanceroase) și nu cauzează simptome sau probleme grave.
Chisturi funcționale sunt cele mai frecvente tipuri de chisturi ovariene și sunt legate de ciclul menstrual. Ele pot să apară în timpul dezvoltării normale a oului sau în urma procesului de ovulație. Chisturile funcționale includ chisturi foliculare (care se formează din foliculi neexplodați), chisturi luteale (care se formează după eliberarea unui ovul) și chisturi dermoide (care conțin țesuturi, cum ar fi păr sau dinți).
Chisturi de corp luteum persistent apar atunci când o formare numită corp luteum, care se dezvoltă după eliberarea unui ovul, nu se dizolvă așa cum ar trebui. Acest tip de chist poate cauza durere și sângerări anormale.
Cauzele chisturilor ovariene
Cauzele exacte ale chisturilor ovariene pot varia, dar, în general, acestea pot fi influențate de schimbările hormonale în organism și de alte factori. De exemplu, fluctuațiile hormonale în timpul ciclului menstrual pot contribui la formarea chisturilor funcționale.
Chisturile funcționale includ:
- Chisturi foliculare: Se formează atunci când un folicul ovarian (un sac care conține un ovul în dezvoltare) nu se deschide și nu eliberează ovulul în timpul ovulației.
- Chisturi luteale: Se formează atunci când un folicul eliberat devine un corp luteum, care ar trebui să se dizolve treptat.
Chisturi endometriozice se dezvoltă atunci când țesutul endometrial, care acoperă interiorul uterului, crește în afara uterului, inclusiv pe sau în jurul ovarelor.
Chisturile de corp luteum persistent apar atunci când corpul luteum (care se formează după ovulație pentru a secreta hormoni) nu se dizolvă așa cum ar trebui și se umple cu sânge sau lichid.
Simptome ale chisturilor ovariene
Chisturile ovariene pot provoca o varietate de simptome, dar unele femei cu chisturi ovariene pot să nu prezinte niciun simptom și pot descoperi chisturile accidental, în timpul unui examen medical de rutină. Simptomele, atunci când apar, pot varia în funcție de tipul și dimensiunea chistului, precum și de eventuale complicații.
Durerea pelvină sau abdominală este un simptom comun al chisturilor ovariene. Această durere poate fi surdă sau ascuțită și poate varia în intensitate. Durerea poate fi localizată în partea inferioară a abdomenului sau în zona pelvină și poate radia în partea inferioară a spatelui.
Unele femei cu chisturi ovariene pot experimenta disconfort sau durere în timpul contactului sexual.
Chisturile ovariene pot cauza modificări ale ciclului menstrual, cum ar fi sângerări mai abundente sau mai lungi decât de obicei sau sângerări neregulate.
Chisturile ovariene mari pot exercita presiune asupra intestinului sau a altor organe digestive, provocând simptome precum diaree, constipație, greață sau vărsături.
Chisturile mari pot exercita presiune asupra vezicii urinare sau a altor organe din pelvis, determinând necesitatea urinării mai frecvente sau dificultăți la urinare.
Impactul chisturilor ovariene asupra femeii
Impactul chisturilor ovariene la femei poate varia în funcție de tipul chistului, dimensiunea sa, simptomele asociate și eventualele complicații. Este important să rețineți că majoritatea chisturilor ovariene sunt benigne și nu cauzează probleme majore. Cu toate acestea, în unele cazuri, acestea pot avea un impact semnificativ asupra sănătății și calității vieții femeilor.
În cazurile în care chisturile ovariene afectează funcția ovarelor sau interferează cu eliberarea unui ovul, acestea pot contribui la dificultăți în conceperea unui copil și pot duce la infertilitate.
Unele chisturi ovariene pot să se rupă sau să se torsioneze, provocând durere intensă și complicații grave.
Durerea cronică și incertitudinea legată de sănătate pot afecta starea de spirit și calitatea vieții femeilor cu chisturi ovariene.
Diagnosticul și gestionarea adecvată a chisturilor ovariene sunt esențiale pentru a minimiza impactul negativ asupra sănătății și calității vieții.
Diagnosticul de chist ovarian
Diagnosticul chisturilor ovariene implică de obicei mai mulți pași, inclusiv istoricul medical și examinarea clinică, teste de laborator și imagistică medicală.
Anamneză și examinare clinică
Medicul va discuta cu pacienta despre simptomele experimentate, istoricul medical și istoricul menstrual. Medicul va efectua o examinare clinică pentru a evalua mărimea, forma și sensibilitatea ovarelor și a abdomenului inferior.
Ecografie transvaginală
Ecografia transvaginală este adesea utilizată pentru a confirma prezența și a caracteriza chisturile ovariene.
Imagistică suplimentară
În cazurile în care ecografia nu oferă detalii suficiente sau când se suspectează complicații, pot fi efectuate alte investigații imagistice, cum ar fi tomografia computerizată (CT) sau rezonanța magnetică (RMN).
Teste de sânge
Uneori, teste de sânge pot fi efectuate pentru a evalua nivelurile hormonilor, în special, în cazurile în care există suspiciuni de sindrom de ovare polichistică (SOP) sau alte afecțiuni care pot afecta ovarele.
Tratamentul chisturilor ovariene
Există mai multe opțiuni de tratament diferite, dar în cele din urmă managementul depinde de vârsta pacientului, starea de menopauză, dimensiunea chistului și dacă chistul are caracteristici suspecte de malignitate. Chisturile uniloculare mai mici de 10 cm sunt de obicei benigne, indiferent de vârsta pacientului; prin urmare, dacă pacienta este asimptomatică, ea poate fi monitorizată conservator cu ultrasunete transvaginale în serie, deoarece majoritatea chisturilor se rezolvă spontan, fără intervenție. Dacă un chist nu se rezolvă după mai multe cicluri menstruale, este puțin probabil să fie un chist funcțional și este indicată o analiză ulterioară.
Majoritatea chisturilor asociate sarcinii, atât corpul luteal, cât și folicular, se rezolvă spontan la 14 până la 16 săptămâni de gestație, permițând un tratament conservator. Rezolvarea chisturilor este mai puțin probabilă atunci când este mai mare de 5 cm sau cu morfologie complexă. Chisturile simple mai mici de 6 cm au mai puțin de 1% risc de malignitate.
La femeile de toate vârstele, endometrioamele ar trebui să fi urmate de ecogramele la 6 până la 12 săptămâni după imagistica inițială, apoi anual până la îndepărtarea chirurgicală. Chisturile dermoide ar trebui să aibă, de asemenea, o urmărire anuală cu ultrasunete până la îndepărtarea chirurgicală.
Indicațiile chirurgicale includ suspiciunea de torsiune ovariană, masa anexală persistentă, durere abdominală acută și suspiciunea de malignitate. Intervenția chirurgicală la femeile aflate în premenopauză acordă prioritate păstrării fertilității și se face orice încercare de a îndepărta țesutul ovarian minim.
Endometrioza și chisturile ovariene, impact asupra unei sarcini
În general, dacă aveți endometrioză sau chisturi ovariene și sunteți interesată în obținerea unei sarcini, este important să consultați un medic specialist în probleme ginecologice și un medic obstetrician pentru evaluare și gestionarea adecvată a situației dumneavoastră.
Endometrioza și chisturile ovariene pot avea un impact asupra sarcinii și pot cauza dificultăți în conceperea unui copil, dar fiecare afecțiune are propriile caracteristici și efecte.
Endometrioza poate contribui la infertilitate, deoarece țesutul endometrial anormal crescut în afara uterului poate afecta funcția ovarelor, a trompelor uterine și a altor structuri reproductive. Acest lucru poate face mai dificilă întâlnirea ovulului cu spermatozoizii și implantarea ovulului fertilizat în uter.
Cu toate acestea, nu toate femeile cu endometrioză vor experimenta infertilitate. Multe paciente cu endometrioză pot rămâne însărcinate cu succes. Tratamentele disponibile, inclusiv intervențiile chirurgicale și terapia hormonală, pot ajuta unele femei să îmbunătățească fertilitatea și să obțină o sarcină.
Cele mai comune tipuri de chisturi ovariene, chisturile funcționale, sunt adesea inofensive și nu afectează în mod obișnuit o sarcină. Ele pot persista sau se pot rezolva în timpul sarcinii.
Dacă o femeie rămâne însărcinată în timp ce are endometrioză sau chisturi ovariene, este important să informeze medicul obstetrician despre aceste afecțiuni. De obicei, sarcina va necesita o supraveghere mai atentă, pentru a se asigura că nu apar complicații.
Sursa foto: Shutterstock


























































































Singurătatea doare! Tu o poți vindeca! Campanie pentru susținerea nevoilor urgente ale vârstnicilor din România
”Nu mă lăsa să mor” - o poveste de ficțiune despre realitatea dureroasă a singurătății, din 5 decembrie în cinematografe
O joacă a unui tânăr român a dus la reinventarea sistemului de returnare a ambalajelor
McHappy Day 2025®: când faptele bune țin familiile împreună